Причины гломерулонефрита Симптомы гломерулонефрита у кошек Диагностика Лечение Гломерулонефрит у кошек – это иммунное заболевание, воспаление гломерул, клубочков почек, ответственных за фильтрацию.
Гломерулонефрит появляется в результате попадания иммунного комплекса (иммунный комплекс – это антитела, связанные с антигенами) в почечные клубочки, вызывая их воспаление, отек и формирование рубцовой ткани на месте функциональной. Это вызывает выраженное ухудшение фильтрующей способности почек и становится причиной попадания крови и белков в мочу.
Описание
Гломерулонефрит – почечное заболевание, при котором воспаляется клубочковый аппарат животного. Не относится к группе инфекционных болезней мочеполовых органов.
Воспаление развивается из-за попадания бактерий на базальные мембраны. Вредоносные вещества влияют на иммунитет животного, повреждая структуру клубочков. Способствовать быстрому развитию микроорганизмов, влияющих на органы мочеполовой системы, может переохлаждение. При низкой температуре бактерии быстро размножаются, нанося вред лизосомам. Они отвечают за свертываемость крови. Из-за нарушения циркуляции кровеносного потока происходит воспаление органов мочеполового аппарата, сопровождающегося снижением иммунитета.
Патогенез
Иммунологические механизмы поражения клубочков связаны с образованием специфических антител, взаимодействующих с антигенами (экзогенными — лекарственные препараты, чужеродные белки микробов, вирусов и простейших) или (эндогенными — ДНК, антиген ядер и рибосом клеток, элементы базальной мембраны клубочков), с образованием иммунных комплексов антиген — антитело. Иммунные комплексы, циркулируя с кровью, выводяться через клубочковый фильтр и застревая в нем, вызывают повреждение почечной ткани.
Причины
Болезнь различается по 3 формам: острая, подострая и хроническая. Выявляют гломерулонефрит у кошек разных возрастов, независимо от породы. Часто болезнь обнаруживают у животных от 3 до 5 лет.
Причинами острой и подострой формы становятся разные раздражители. Заболевание возникает из-за инфекции в организм животного: синегнойной палочки, вирусов, лептоспироза и гепатита. Из-за попадания вредных веществ, в мочеполовой системе задерживается натрий. Он нарушает фильтрацию почек, что приводит к появлению отеков. Совместно у котов нарушается работа сердечно-сосудистой системы.
Причинами болезни:
- онкологическое заболевание;
- сахарный диабет;
- вирус кошачьего иммунодефицита;
- длительное воздействие на организм химическими веществами и препаратами;
- переохлаждение животного;
- травмы живота;
- длительные физические нагрузки;
- нахождение во влажных помещениях;
- приём антибиотиков, вакцин или сывороток;
- снижение иммунитета.
Причинами гломерулонефрита служат заболевания: панкреатит, эндокардит, пиометра. Хозяевам животных, склонных к таким болезням, нужно периодически посещать ветеринара и сдавать анализы на обнаружение почечной недостаточности.
Причиной часто становится длительное употребление сухого корма. Почкам нужны витамины, которые находятся в овощах и мясе.
Кормление кошек с заболеваниями почек
При всех почечных заболеваниях назначается лечебная диета. Правильно подобранный корм может продлить жизнь коту и улучшить ее качество. Больным животным диету назначает только врач – эксперименты в таком серьезном вопросе могут привести к печальному исходу.
Обычно ветеринары рекомендуют перевести животное на готовый лечебный корм. Из натуральных продуктов сложно составить меню, которое будет удовлетворять потребностям больной кошки.
Рекомендуемые марки корма:
- Eukanuba Renal;
- Clan Vet RENAL;
- Hill’s Prescription Diet K/D Feline Renal Health;
- Brid VDC Renal;
- Farmina Vet Life Renal;
- Royal Canin Renal RF23;
- Pro Plan Veterinary Diets Feline UR Urinary;
- Monge Grain Free Vetsolution Renal Feline;
- Purina Veterinary Diets N;
- Sanabelle Urinary.
Симптомы
Часто гломерулонефрит проходит бессимптомно, периодически показывая своё присутствие болями в районе почек. Точный диагноз ставится только на основании диагностики и взятия анализов.
Симптомы гломерулонефрита разнообразны. Они зависят от возраста животного, общего состояния здоровья, формы болезни. Более выражены симптомы при острой форме. Коты сильно устают, становятся неактивными, мало кушают. При хронической форме, которая длится годами, поражаются органы сердечно-сосудистой и нервной системы.
Появление в моче красной плотной жидкости свидетельствует о наличии болезни. Из-за неё выделения становятся коричневого, тёмного цвета с неприятным запахом.
Также к симптомам заболевания относят:
- снижение аппетита;
- чрезмерное употребление жидкости;
- выпадение шерсти;
- ухудшение зрения, слуха;
- частые походы в туалет;
- нарушение пищеварения (рвота);
- повышение артериального давления;
- ухудшение общего состояния, бледность;
- появление отеков.
Владелец должен отвести своего кота к ветеринару и пройти диагностику, если у животного увеличен размер живота. При гломерулонефрите он увеличивается в объеме, вызывая болевые ощущения.
Что это за болезнь такая?
Начать следует с краткого курса в анатомию и физиологию. Итак, что такое почки? Это такие органы, получившие свое название из-за внешней схожести с почками деревьев, выполняющие важнейшую выделительную функцию. Они синтезируют мочу, с которой во внешнюю среду выделяются азотистые основания, билирубин, токсины и прочие продукты обмена.
Основной объем этой работы лежит на почечных клубочках. Это такие морфофункциональные единицы органа. Они являются своего рода молекулярными фильтрами. В процессе их работы формируется два типа мочи: первичная, по составу аналогичная плазме крови и вторичная, непосредственно выбрасываемая во внешнюю среду при акте мочеиспускания. В почках есть миллионы клубочков. Когда эти структуры повреждены, почечная функция значительно ухудшается, при этом быстро нарастает содержание токсинов в крови, что вызывает множество тяжелейших эффектов.
Внимание! Гломерулонефритом как раз-таки называется воспаление клубочков. У кошек частой причиной этого заболевания являются аутоиммунные патологии, при которых почки атакует защитная система организма.
Лабораторные методы диагностики
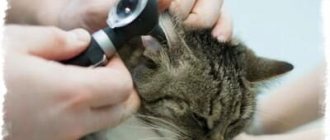
После обнаружения симптомов хозяину предстоит отвезти животное в ветеринарную клинику. Диагностика начинается с физического осмотра. Врач осматривает брюхо кота, затем передние лапы и голову на наличие отеков.
Для подтверждения диагноза проводят исследование организма:
- Сдача анализа мочи, показывающего наличие бактерий в выделениях.
- Взятие крови для определения заболеваний сердечно-сосудистой системы.
- Сдача крови на свертываемость.
- Рентген брюшной полости.
- Биоскопия почек и контрольное ультразвуковое исследование.
Последняя диагностика имеет противопоказания. Её запрещено проводить для животных, у которых отсутствует одна из почек, плохая свёртываемость крови, наличие кисты.
Диагностирование
Для точного диагностирования гломерулонефрита необходима биопсия почки. В большинстве случаев анализа мочи достаточно для постановки только предварительного, предположительного диагноза. При этом обнаруживается резко повышенный уровень белка в моче (протеинурия). Часто моча будет содержать также гиалиновые цилиндры, которые являются идеальными «отпечатками» почечных канальцев. Их обнаружение свидетельствует о тяжелых патологиях почек (не только гломерулонефрите).
Бактериологическое исследование мочи полезно для выявления инфекции мочевого пузыря как причины протеинурии. Кроме того, необходимо проанализировать соотношение белка плазмы крови и креатина. Если оно нарушено, то с почками 100% что-то сильно не так.
Лечение
Лечение гломерулонефрита прописывает лечащий врач. В зависимости от степени заболевания, формы, возраста животного, назначается диета и препараты.
Первая помощь
После обнаружения симптомов гломерулонефрита нужно быстро доставить кота к ветеринару. Нельзя самостоятельно пытаться вылечить болезнь, так как она имеет 3 основные формы, для каждой подбирается индивидуальное лечение. Лечащий врач назначает антибиотики и другие препараты. Если дать обезболивающее коту, то увеличивается шанс постановления неправильного диагноза после диагностики.
Основное лечение
По результатам диагностики ветеринар составляет комплексную диету для кота. Основная задача хозяина – обеспечить животного лекарствами, комфортными условиями содержания. Нельзя допускать переохлаждения, стрессов, контактов с другими котами.
В первые 2 дня диеты животному запрещено давать еду. После этого разрешается принимать кашу, овощи и другие легкоусвояемые продукты. Пища должна содержать кальций и углеводы, необходимые для получения энергии и поддержания иммунитета.
Также рекомендуется употреблять продукты, содержащие:
- ретинол;
- витамины А, В;
- аскорбиновую кислоту;
- токоферол.
Основное лечение направлено на устранение симптомов появления гломерулонефрита. Циркуляция кровеносных потоков улучшается, что влияет на правильную работу органов мочеполовой системы. Для лечения острой формы заболевания, вызванной инфекционным поражением, применяют антибиотики. Они влияют на желудочно-кишечный тракт и печень кота. Чтобы облегчить приём лекарства, выписывают щадящие препараты: Кефзол, Фотум. Для поддержания работы желудка, совместно употребляется палин и сиропы, восстанавливающие внутреннюю микрофлору кишечника.
При сильной интоксикации применяют:
- кровопускание;
- 10-100 мл раствора глюкозы в 20% содержании, который вводится подкожно;
- сернокислую магнезию по 0.11 мм внутримышечно.
Сернокислая магнезия выводит избытки соли из организма. Также она нормализирует артериальное давление и расширяет сосуды. Её применяют согласно рецепту врача. Если имеется возможность, то лучше, чтобы инъекции ставили медицинские работники.
Совместно с лекарственными препаратами, для укрепления иммунитета и снижения жирных кислот, выписывают минеральные комплексы, витамины, добавки к пище. Для устранения отеков употребляют мочегонные вещества.
Публикации в СМИ
Хронический гломерулонефрит (ХГН, медленно прогрессирующая гломерулярная болезнь, хронический нефритический синдром) — групповое понятие, включающее заболевания клубочков почки с общим иммунным механизмом поражения и постепенным ухудшением почечных функций с развитием почечной недостаточности.
КЛАССИФИКАЦИЯ
Клиническая (Тареев Е.М., Тареева И.Е., 1958, 1972) • По формам •• Латентная форма •• Гематурическая форма (см. Болезнь Берже) •• Гипертоническая форма •• Нефротическая форма •• Смешанная форма • По фазам •• Обострение (активная фаза) — нарастание изменений в моче (протеинурии и/или гематурии), появление остронефритического или нефротического синдрома, снижение функции почек •• Ремиссия — улучшение или нормализация экстраренальных проявлений (отёков, артериальной гипертензии), функций почек и изменений в моче.
Морфологическая (Серов В.В. и соавт., 1978, 1983) включает восемь форм ХГН • Диффузный пролиферативный гломерулонефрит (см. Гломерулонефрит острый) • Гломерулонефрит с полулуниями (см. Гломерулонефрит быстропрогрессирующий) • Мезангиопролиферативный гломерулонефрит • Мембранозный гломерулонефрит • Мембрано-пролиферативный (мезангиокапиллярный) гломерулонефрит • Фокально-сегментарный гломерулосклероз • Фибропластический гломерулонефрит.
Статистические данные. Заболеваемость — 13–50 случаев заболевания на 10 000 населения. Первичный ХГН возникает в 2 раза чаще у мужчин, чем у женщин, вторичный — в зависимости от основного заболевания. Может развиться в любом возрасте, но наиболее часто у детей 3–7 лет и взрослых 20–40 лет.
Этиология
• Один и тот же этиологический фактор может вызвать разные морфологические и клинические варианты нефропатий и, наоборот, разные причины могут вызвать один и тот же морфологический вариант повреждения.
• Диффузный пролиферативный — см. Гломерулонефрит острый.
• Гломерулонефрит с полулуниями (см. Гломерулонефрит быстропрогрессирующий).
• Мезангиопролиферативный гломерулонефрит — геморрагический васкулит, хронический вирусный гепатит В, болезнь Крона, синдром Шёгрена, анкилозирующий спондилоартрит, аденокарциномы.
• Мембранозный гломерулонефрит — карциномы лёгкого, кишечника, желудка, молочных желёз и почек (паранеопластический гломерулонефрит), неходжкенская лимфома, лейкозы, СКВ (см. Нефрит волчаночный), вирусный гепатит В, сифилис, филяриатоз, малярия, шистосомоз, воздействие ЛС (препараты золота и ртути, а также триметадион и пеницилламин).
• Мембрано-пролиферативный гломерулонефрит — идиопатический, а также вторичный при СКВ, криоглобулинемии, хронических вирусных (HCV) или бактериальных инфекциях, ЛС, токсины.
• ХГН с минимальными изменениями — идиопатический, а также ОРЗ, вакцинации, НПВС, рифампицин или a-ИФН, болезнь Фабри, СД, лимфопролиферативная патология (лимфома Ходжкена).
• Фокально-сегментарный гломерулосклероз — идиопатический, а также серповидноклеточная анемия, отторжение почечного трансплантата, циклоспорин, хирургическое иссечение части почечной паренхимы, хронический пузырно-мочеточниковый рефлюкс, применение героина, врождённая патология (дисгенезия нефронов, поздние стадии болезни Фабри), ВИЧ-инфекция.
Патогенез
• В развитии и поддержании воспаления участвуют иммунные механизмы •• Иммунокомплексный •• Антительный (аутоантигенный) •• Активизация комплемента, привлечение циркулирующих моноцитов, синтез цитокинов, освобождение протеолитических ферментов и кислородных радикалов, активизация коагуляционного каскада, продуцирование провоспалительных Пг.
• В прогрессировании ХГН участвуют кроме иммунных и неиммунные механизмы •• Внутриклубочковая гипертензия и гиперфильтрация •• Протеинурия (доказано нефротоксическое воздействие протеинурии) •• Гиперлипидемия •• Избыточное образование свободных радикалов кислорода и накопление продуктов перекисного окисления липидов •• Избыточное отложение кальция •• Интеркуррентные рецидивирующие инфекции мочевыводящих путей.
Патоморфология зависит от морфологической формы ХГН. При любой форме выявляют признаки склероза различной степени в клубочках и интерстиции — синехии, склерозированные клубочки, атрофия канальцев. Пролиферация и активация мезангиальных клеток играют ключевую роль в процессах накопления и изменения структуры внеклеточного матрикса, что заканчивается склерозированием клубочка. Патоморфологические изменения имеют исключительное значение для диагностики гломерулонефритов, т.к. постановки диагноза практически всегда необходимо проведение биопсии почечной ткани.
• Диффузный пролиферативный — диффузное увеличение числа клеток клубочка вследствие инфильтрации нейтрофилами и моноцитами и пролиферации эндотелия клубочков и мезангиальных клеток.
• Гломерулонефрит с полулуниями (быстропрогрессирующий) — см. Гломерулонефрит быстропрогрессирующий.
• Мезангиопролиферативный — пролиферация мезангиальных клеток и матрикса.
• Мембрано-пролиферативный — диффузная пролиферация мезангиальных клеток и инфильтрация клубочков макрофагами; увеличение мезангиального матрикса, утолщение и удвоение базальной мембраны.
• ХГН с минимальными изменениями — световая микроскопия без патологии, при электронной микроскопии — исчезновение ножек подоцитов.
• Фокально-сегментарный гломерулосклероз — сегментарное спадение капилляров менее чем в 50% клубочков с отложением аморфного гиалинового материала.
• Мембранозный — диффузное утолщение базальной мембраны клубочков с формированием субэпителиальных выступов, окружающих отложения иммунных комплексов (зубчатый вид базальной мембраны).
• Фибропластический гломерулонефрит — исход большинства гломерулопатий, характеризуется выраженностью фибротических процессов.
Клинические проявления • Симптомы появляются через 3–7 дней после воздействия провоцирующего фактора (латентный период), также они могут быть выявлены случайно при медицинском осмотре • Рецидивирующие эпизоды гематурии • Отёки, мочевой синдром, артериальная гипертензия в различных вариантах — нефротический или остронефритический синдром (нефротическая форма, смешанная форма — до 10%, гипертоническая форма — 20–30%) • Возможно сочетание проявлений остронефритического и нефротического синдромов • Жалобы на головную боль, потемнение мочи, отёки и снижение диуреза • Объективно — пастозность или отёки, повышение АД, расширение границ сердца влево • Температура тела нормальная или субфебрильная.
Клинические проявления при различных клинических формах
• Латентный ХГН (50–60%) •• Отёки и артериальная гипертензия отсутствуют •• В моче протеинурия не более 1–3 г/сут, микрогематурия, лейкоцитурия, цилиндры (гиалиновые и эритроцитарные) •• Может трансформироваться в нефротическую или гипертоническую формы •• Развитие ХПН происходит в течение 10–20 лет.
• Гипертонический ХГН •• Клинические проявления синдрома артериальной гипертензии •• В моче небольшая протеинурия, иногда микрогематурия, цилиндрурия •• ХПН формируется в течение 15–25 лет.
• Гематурический ХГН •• В моче — рецидивирующая или персистирующая гематурия и минимальная протеинурия (менее 1 г/сут) •• Экстраренальная симптоматика отсутствует •• ХПН развивается у 20–40% в течение 5–25 лет.
• Нефротическая форма — клинико-лабораторные проявления нефротического синдрома.
• Смешанная форма •• Сочетание нефротического синдрома, артериальной гипертензии и/или гематурии •• Обычно её отмечают при вторичных ХГН, системных заболеваниях (СКВ, системные васкулиты) •• ХПН формируется в течение 2–3 лет.
Клиническая картина в зависимости от морфологической формы
• Мезангиопролиферативный ХГН •• Изолированный мочевой синдром •• Остронефритический или нефротический синдром •• Макро- или микрогематурия — болезнь Берже •• ХПН развивается медленно.
• Мембранозный ХГН проявляется нефротическим синдромом (80%).
• Мембрано-пролиферативный ХГН •• Начинается с остронефритического синдрома, у 50% больных — нефротический синдром •• Изолированный мочевой синдром с гематурией •• Характерны артериальная гипертензия, гипокомплементемия, анемия, криоглобулинемия •• Течение прогрессирующее, иногда быстро прогрессирующее.
• Гломерулонефрит с минимальными изменениями •• Нефротический синдром, в 20–30% случаев с микрогематурией •• Артериальная гипертензия и почечная недостаточность возникают редко.
• Фокально-сегментарный гломерулосклероз •• Нефротический синдром •• В моче эритроцитурия, лейкоцитурия •• Артериальная гипертензия •• Закономерно развитие ХПН.
• Фибропластический гломерулонефрит •• Нефротический синдром (до 50%) •• ХПН •• Артериальная гипертензия.
Лабораторные данные
• В крови — умеренное повышение СОЭ (при вторичном ХГН возможно выявление значительного повышения, что зависит от первичного заболевания), повышение уровня ЦИК, антистрептолизина О, снижение содержания в крови комплемента (иммунокомплексный ХГН), при болезни Берже выявляют повышение содержания IgA.
• Снижены концентрации общего белка и альбуминов (существенно — при нефротическом синдроме), повышены концентрации a2- и b-глобулинов, гипогаммаглобулинемия при нефротическом синдроме. При вторичных ХГН, обусловленных системными заболеваниями соединительной ткани (волчаночный нефрит), g-глобулины могут быть повышены. Гипер- и дислипидемия (нефротическая форма).
• Снижение СКФ, повышение уровня мочевины и креатинина, анемия, метаболический ацидоз, гиперфосфатемия и др. (ОПН на фоне ХПН или ХПН).
• В моче эритроцитурия, протеинурия (массивная при нефротическом синдроме), лейкоцитурия, цилиндры — зернистые, восковидные (при нефротическом синдроме).
Инструментальные данные • При УЗИ или обзорной урографии размеры почек нормальны или уменьшены (при ХПН), контуры гладкие, эхогенность диффузно повышена • Рентгенография органов грудной клетки — расширение границ сердца влево (при артериальной гипертензии) • ЭКГ — признаки гипертрофии левого желудочка • Биопсия почек (световая, электронная микроскопия, иммунофлюоресцентное исследование) позволяет уточнить морфологическую форму, активность ХГН, исключить заболевания почек со сходной симптоматикой.
Диагностика. При уменьшении диуреза, появлении тёмной мочи, отёков или пастозности лица, повышении АД (может быть норма) проводят комплекс исследований: измерение АД, общий ОАК, ОАМ, определение суточной протеинурии, концентрации общего белка и оценивают протеинограмму, содержание липидов в крови. Углублённое физикальное и клинико-лабораторное обследование направлено на выявление возможной причины ХГН — общего или системного заболевания. УЗИ (рентгенография) почек позволяет уточнить размеры и плотность почек. Оценка функции почек — проба Реберга–Тареева, определение концентрации мочевины и/или креатинина в крови. Диагноз подтверждают биопсией почки.
Дифференциальная диагностика: с хроническим пиелонефритом, острым гломерулонефритом, нефропатией беременных, хроническими тубуло-интерстициальными нефритами, алкогольным поражением почек, амилоидозом и диабетической нефропатией, а также поражением почек при диффузных заболеваниях соединительной ткани (в первую очередь СКВ) и системных васкулитах.
ЛЕЧЕНИЕ
Общая тактика • Госпитализация в стационар при обострении ХГН, впервые выявленном ХГН, впервые выявленной ХПН • Диета с ограничением поваренной соли (при отёках, артериальной гипертензии), белка (при ХПН, обострении ХГН) • Воздействие на этиологический фактор (инфекция, опухоли, ЛС) • Иммунодепрессивная терапия — ГК и цитостатики — при обострении ХГН (показана и при азотемии, если она обусловлена активностью ХГН) • Антигипертензивные препараты • Антиагреганты, антикоагулянты • Антигиперлипидемические препараты • Диуретики.
Иммунодепрессивная терапия
• ГК показаны при мезангиопролиферативном ХГН и ХГН с минимальными изменениями клубочков. При мембранозном ХГН эффект нечёткий. При мембрано-пролиферативном ХГН и фокально-сегментарном гломерулосклерозе ГК малоэффективны •• Преднизолон назначают по 1 мг/кг/сут внутрь в течение 6–8 нед с последующим быстрым снижением до 30 мг/сут (по 5 мг/нед), а затем медленным (2,5–1,25 мг/нед) вплоть до полной отмены •• Пульс-терапию преднизолоном проводят при высокой активности ХГН в первые дни лечения — по 1000 мг в/в капельно 1 р/сут 3 дня подряд. После снижения активности ХГН возможно ежемесячное проведение пульс-терапии до достижения ремиссии.
• Цитостатики (циклофосфамид по 2–3 мг/кг/сут внутрь или в/м или в/в, хлорамбуцил по 0,1–0,2 мг/кг/сут внутрь, в качестве альтернативных препаратов: циклоспорин — по 2,5–3,5 мг/кг/сут внутрь, азатиоприн по 1,5–3 мг/кг/сут внутрь) показаны при активных формах ХГН с высоким риском прогрессирования почечной недостаточности, а также при наличии противопоказаний для назначения ГК, неэффективности или появлении осложнений при применении последних (в последнем случае предпочитают сочетанное применение, позволяющее снизить дозу ГК). Пульс-терапия циклофосфамидом показана при высокой активности ХГН либо в сочетании с пульс-терапией преднизолоном (или на фоне ежедневного перорального приёма преднизолона), либо изолированно без дополнительного назначения преднизолона; в последнем случае доза циклофосфамида должна составлять 15 мг/кг (или 0,6–0,75 г/м2 поверхности тела) в/в ежемесячно.
• Одновременное применение ГК и цитостатиков считают эффективнее монотерапии ГК. Общепринято назначать иммунодепрессивные препарата в сочетании с антиагрегантами, антикоагулянтами — так называемые многокомпонентные схемы: •• 3-компонентная схема (без цитостатиков) ••• Преднизолон 1–1,5 мг/кг/сут внутрь 4–6 нед, затем 1 мг/кг/сут через день, далее снижают на 1,25–2,5 мг/нед до отмены ••• Гепарин по 5000 ЕД 4 р/сут в течение 1–2 мес с переходом на фениндион или ацетилсалициловую кислоту в дозе 0,25–0,125 г/сут, или сулодексид в дозе 250 МЕ 2 раза/сут внутрь ••• Дипиридамол по 400 мг/сут внутрь или в/в •• 4-компонентная схема Кинкайд–Смит ••• Преднизолон по 25–30 мг/сут внутрь в течение 1–2 мес, затем снижение дозы на 1,25–2,5 мг/нед до отмены ••• Циклофосфамид по 200 мг в/в ежедневно или двойная доза через день в течение 1–2 мес, затем половинная доза до снижения ремиссии (циклофосфамид можно заменить на хлорамбуцил или азатиоприн) ••• Гепарин по 5000 ЕД 4 р/сут в течение 1–2 мес с переходом на фениндион или ацетилсалициловую кислоту, или сулодексид ••• Дипиридамол по 400 мг/сут внутрь или в/в •• Схема Понтичелли: начало терапии с преднизолона — 3 дня подряд по 1000 мг/сут, следующие 27 дней преднизолон 30 мг/сутки внутрь, 2-й мес — хлорамбуцил 0,2 мг/кг •• Схема Стейнберга ••• Пульс-терапия циклофосфамидом: 1000 мг в/в ежемесячно в течение года ••• В последующие 2 года — 1 раз в 3 мес ••• В последующие 2 года — 1 раз в 6 мес.
Симптоматическая терапия
• Антигипертензивная терапия •• Ингибиторы АПФ обладают антипротеинурическим и нефропротективным действием, т.к., снижая внутриклубочковую гиперфильтрацию и гипертензию, замедляют темпы прогрессирования ХПН: каптоприл по 50–100 мг/сут, эналаприл по 10–20 мг/сут, рамиприл по 2,5–10 мг/сут •• Блокаторы кальциевых каналов негидропиридинового ряда: верапамил в дозе 120–320 мг/сут, дилтиазем в дозе 160–360 мг/сут, исрадипин и др.
• Диуретики — гидрохлоротиазид, фуросемид, спиронолактон.
•Антиоксидантная терапия (витамин Е), однако убедительные доказательства её эффективности отсутствуют.
• Гиполипидемические препараты (нефротический синдром): симвастатин, ловастатин, флувастатин, аторвастатин в дозе 10–60 мг/сут в течение 4–6 нед с последующим снижением дозы.
• Антикоагулянты (в сочетании с ГК и цитостатиками, см. выше) •• Гепарин по 5000 ЕД 4 р/сут п/к (под контролем международного нормализованного отношения [МНО]) не менее 1–2 мес; перед отменой за 2–3 дня дозу снижают •• Низкомолекулярные гепарины: надропарин кальция в дозе 0,3–0,6 мл 1–2 р/сут п/к, сулодексид в/м 600 МЕ 1 р/сут 20 дней, затем внутрь по 250 МЕ 2 р/сут.
• Антиагреганты (в сочетании с ГК, цитостатиками, антикоагулянтами; см. выше) •• Дипиридамол по 400–600 мг/сут •• Пентоксифиллин по 0,2–0,3 г/сут •• Тиклопидин по 0,25 г 2 р/сут •• Ацетилсалициловая кислота по 0,25–0,5 г/сут.
В лечении ХГН также используют следующие лечебные мероприятия (эффект которых в контролируемых исследованиях не доказан).
• НПВС (альтернатива преднизолону при малой клинической активности ХГН): индометацин по 150 мг/сут 4–6 нед, затем по 50 мг/сут 3–4 мес (противопоказаны при артериальной гипертензии и почечной недостаточности).
• Производные аминохинолина (хлорохин, гидроксихлорохин) назначают при отсутствии показаний к активной терапии при склерозирующих формах по 0,25–0,2 г внутрь 2 р/сут в течение 2 нед, затем 1 р/сут.
• Плазмаферез в сочетании с пульс-терапией преднизолоном и/или циклофосфамидом показан при высокоактивных ХГН и отсутствии эффекта от лечения этими препаратами.
Лечение отдельных морфологических форм
• Мезангиопролиферативный ХГН •• При медленно прогрессирующих формах, в т.ч. при IgA-нефрите, необходимости в иммунодепрессивной терапии нет •• При высоком риске прогрессирования — ГК и/или цитостатики •• 3- и 4-компонентные схемы •• Влияние иммунодепрессивной терапии на отдалённый прогноз остаётся неясным.
• Мембранозный ХГН •• Сочетанное применение ГК и цитостатиков •• Пульс-терапия циклофосфамидом по 1000 мг в/в ежемесячно •• У больных без нефротического синдрома и нормальной функцией почек — ингибиторы АПФ.
• Мембрано-пролиферативный (мезангиокапиллярный) ХГН •• Лечение основного заболевания •• Ингибиторы АПФ •• При наличии нефротического синдрома и снижения функций почек оправдана терапия ГК и циклофосфамидом с добавлением антиагрегантов и антикоагулянтов.
• ХГН с минимальными изменениями •• Преднизолон по 1–1,5 мг/кг в течение 4 нед, затем — по 1 мг/кг через день ещё 4 нед •• Циклофосфамид или хлорамбуцил при неэффективности преднизолона или невозможности его отменить из-за рецидивов •• При продолжающихся рецидивах нефротического синдрома — циклоспорин по 3–5 мг/кг/сут (детям по 6 мг/м2) 6–12 мес после достижения ремиссии.
• Фокально-сегментарный гломерулосклероз •• Иммунодепрессивная терапия недостаточно эффективна •• ГК назначают длительно — до 16–24 нед •• Больным с нефротическим синдромом назначают преднизолон по 1–1,2 мг/кг ежедневно 3–4 мес, затем через день ещё 2 мес, затем дозу снижают вплоть до отмены •• Цитостатики (циклофосфамид, циклоспорин) в сочетании с ГК.
• Фибропластический ХГН •• При очаговом процессе лечение проводят согласно той морфологической форме, которая привела к его развитию •• Диффузная форма — противопоказание к активной иммунодепрессивной терапии.
Лечение по клиническим формам проводят при невозможности выполнения биопсии почек.
• Латентная форма •• Активная иммунодепрессивная терапия не показана. При протеинурии >1,5 г/сут назначают ингибиторы АПФ.
• Гематурическая форма •• Непостоянный эффект от преднизолона и цитостатиков •• Больным с изолированной гематурией или/или небольшой протеинурией — ингибиторы АПФ и дипиридамол.
• Гипертоническая форма •• Ингибиторы АПФ; целевой уровень АД — 120–125/80 мм рт.ст •• При обострениях применяют цитостатики в составе 3-компонентной схемы •• ГК (преднизолон 0,5 мг/кг/сут) можно назначать в виде монотерапии или в составе комбинированных схем.
• Нефротическая форма — показание к назначению 3- или 4-компонентной схемы.
• Смешанная форма — 3- или 4-компонентная схема лечения.
Хирургическое лечение • Трансплантация почки в 50% осложняется рецидивом в трансплантате, в 10% — реакцией отторжения трансплантата.
Особенности течения у детей • Чаще, чем у взрослых, постстрептококковые нефриты с исходом в выздоровление • Нефротический синдром до 80% обусловлен ХГН с минимальными изменениями.
Особенности течения у беременных • Влияние беременности на почки: функция снижается, увеличивается частота присоединения вторичного гестоза • Влияние ХГН на беременность — три степени риска (Шехтман М.М. и соавт., 1989): •• I степень (минимальная) — беременность можно разрешить (латентная форма) •• II степень (выраженная) — риск высокий (нефротическая форма) •• III степень (максимальная) — беременность противопоказана (гипертоническая и смешанная формы, активный ХГН, ХПН).
Осложнения • Почечная недостаточность, левожелудочковая недостаточность, острое нарушение мозгового кровообращения, интеркуррентные инфекции, тромбозы.
Течение и прогноз. Частота прогрессирования в ХПН зависит от морфологической формы ХГН • Диффузный пролиферативный — 1–2% • Мезангиопролиферативный — 40% • Быстропрогрессирующий — 90% • Мембранозный — 40% • Очаговый и сегментарный гломерулосклероз — 50–80% • Мембранозно-пролиферативный — 50% • IgA-нефропатия — 30–50%.
Сокращение. ХГН — хронический гломерулонефрит.
МКБ-10 • N03 Хронический нефритический синдром
Профилактика
Профилактические меры для предотвращения гломерулонефрита заключаются в обеспечении ухода, правильного питания животного. Нельзя допускать сквозняков, переохлаждения, употребления жирной, соленой, копченой еды. Кормление сухим кормом приводит к возникновению заболевания, поэтому его лучше выбросить.
Профилактику делят на 4 группы:
- Контролирование артериального давления и веса кота. Увеличение массы говорит о нарушении в работе организма.
- Посещение лечащего врача 1 раз в полгода. Приём сопровождается сдачей анализов для выявления скрытых симптомов.
- Составление плана питания. Правильная еда богата витаминами, которые препятствуют появлению гломерулонефрита.
- Приём лекарственных пищевых добавок.
При предрасположенности кота к болезни, нельзя допускать спаривания животного. Беременность кошки приводит к выкидышу, а затем к смерти.
Быстро выявленное заболевание позволит вылечить кота без риска для жизни. Если гломерулонефрит у животного обнаружен в запущенной форме, то хозяину предстоит долго лечить кота. Чтобы он выздоровел, потребуется обеспечивать уход, давать правильную пищу, содержащую витамины.
Этиология :
1. Инфекционные процессы: бактериальные, вирусные а также паразитарные.
2. Неинфекционные причины: токсическое поражение, аллергические процессы, поствакцинальные осложнения.
3. Системные заболевания: системная красная волчанка (СКВ).
4. Серьезным фактором риска развития гломерулонефрита является переохлаждение организма. При переохлаждении рефлекторно происходит нарушение кровотока в почках. В результате создаются благоприятные условия для развития патологических процессов в почках.
Травы при гломерулонефрите
Травы — это мощные лекарства. В индивидуально подобранной комбинации фитосборы могут оказывать полный спектр «услуг», необходимых в лечении гломерулонефрита: снижать давление, устранять отеки и воспаление, восстанавливать ткани, гармонизировать обмен веществ, выводить токсины и уменьшать их образование и пр. Способен ли фитосбор полностью заменить медикаментозную терапию? Ответ на этот вопрос очень индивидуален. В любом случае подобрать его может только врач-фитотепапевт после осмотра пациента и ознакомления с результатами лабораторных и инструментальных исследований. Собственную диагностику врач-фитотерапевт может провести, например, используя метод определения состояния различных систем организма по радужной оболочке глаза (иридодиагностика).
В лечении пациентов, страдающих гломерулонефритом, могут использоваться другие холистические методы традиционной медицины — классическая и резонансная гомеопатия, остеопатия, иглотерапия, цигун-терапия. Большую роль играет индивидуально подобранная диета и режим физических упражнений.
Сочетаются ли методы классической медицины с традиционными? Да. «Пропорция» определяется длительностью и тяжестью заболевания, индивидуальными особенностями организма и течения недуга и выбором самого человека.
Записаться на приём
Возможные осложнения
Как правило, осложнения вызывает хронический гломерулонефрит. Последствия могут быть достаточно серьезными:
- Почечная недостаточность.
- Серьезные проблемы с сердцем.
- Уремическая кома.
- Нефритическая энцефалопатия.
Гломерулонефрит является заболеванием, которое часто приводит к ранней инвалидизации человека. Важно начать консервативное лечение при обнаружении первых признаков болезни.
По окончании терапии рекомендуется санаторно-курортное лечение. Нужно регулярно наблюдаться у профильного специалиста.
Разновидности
Выделяют следующие формы гломерулонефрита:
- мембранозная – утолщаются капиллярные стенки;
- пролиферативная – возникают новообразования;
- смешанная, наиболее тяжело протекающая.
По остроте протекания классифицируют следующие типы гломерулонефрита:
- манифестный. Возникает внезапно, быстро прогрессирует;
- подострый. Вялотекущий процесс постепенно активизируется. Переходит в перманентное состояние;
- хронический. Продолжается годами, приводит к развитию ХПН и «сморщенной почки».
Гломерулонефрит